Tu donación es 100% deducible de impuestos.
Su informe de patología del seno: Cáncer de seno
Las muestras de biopsia tomadas del seno son estudiadas por un médico con formación especial, conocido como patólogo. Después de analizar las muestras, el patólogo crea un informe sobre lo que averiguó. Los médicos que le atienden se servirán de este informe para gestionar la atención que recibe.
- Términos que podría ver si se encuentra cáncer en las muestras de la biopsia del seno
- Grado del cáncer de seno
- Etapa (extensión) del cáncer de seno
- Estudio de los ganglios linfáticos
- Estado de los receptores de estrógeno (ER) y de progesterona (PR)
- Estado de HER2/neu o HER2
- También podrían incluirse en el informe hallazgos o resultados benignos (no cancerosos)
- Cambios atípicos o precancerosos que también podrían incluirse en el informe
- Microcalcificaciones o calcificaciones
- Márgenes o tinta
- Otros análisis que se podrían realizar en las muestras de biopsia del seno (o de ganglios linfáticos)
- ¿Qué pasa si mi médico solicita que se realice una prueba molecular especial en mi muestra de biopsia?
El propósito de esta información es ayudarle a entender algunos de los términos médicos que podría ver en su informe de patología después de hacerse una biopsia del seno, que podría ser una biopsia con aguja o una biopsia quirúrgica (abierta).
En la biopsia con aguja, se toman muestras de una zona anómala en el seno con una aguja hueca. En algunas situaciones, podría ser necesario realizar una biopsia quirúrgica, la cual puede ser biopsia por incisión, en la que se extirpa solo una parte de la zona anómala, o una biopsia por escisión, en la que se extirpa toda la zona anómala, a menudo con parte del tejido sano que le rodea. Una biopsia por escisión es muy similar a un tipo de cirugía de conservación del seno llamada tumorectomía.
Términos que podría ver si se encuentra cáncer en las muestras de la biopsia del seno
Carcinoma o adenocarcinoma
Carcinoma es un término con el que se describe el cáncer que comienza en la capa de revestimiento (células epiteliales) de órganos como el seno. Casi todo cáncer de seno es carcinoma. La mayoría de ellos son un tipo de carcinoma que comienza en el tejido glandular, llamado adenocarcinoma.
Carcinoma infiltrante o invasivo
Estos términos significan que el cáncer ha crecido (invadido) más allá de la capa de revestimiento de las células donde se originó, por lo que es de verdad cáncer y no precanceroso (carcinoma in situ).
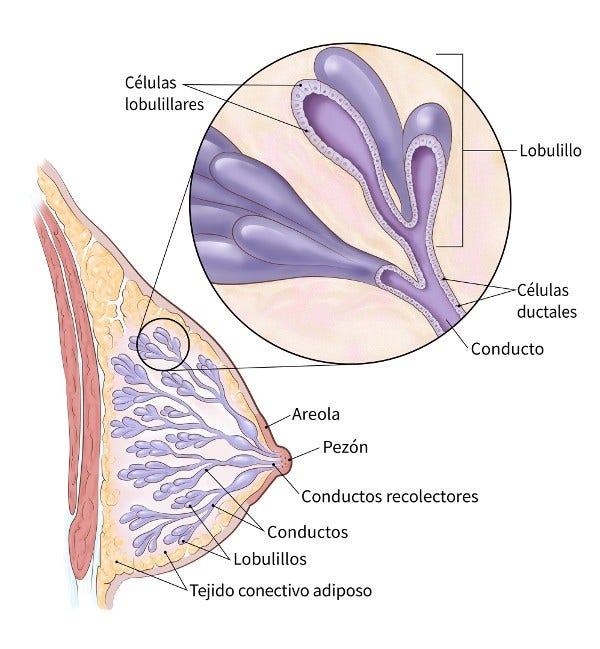
El seno que está sano se compone de pequeños tubos (conductos) que terminan en un grupo de sacos (lobulillos), que es donde se produce la leche. Casi todo cáncer de seno comienza en las células que recubren los conductos o los lobulillos.
Mientras las células del carcinoma (cancerosas) sigan confinadas en los conductos o lobulillos mamarios (del seno), sin salir ni extenderse hacia el tejido circundante, esto se considera carcinoma in situ (o CIS, por sus siglas en inglés). Para saber más sobre el CIS, consulte las páginas Su informe de patología del seno: Carcinoma ductal in situ (DCIS) y Su informe de patología del seno: Carcinoma lobulillar in situ (LCIS)
Si las células del carcinoma han crecido más allá de los conductos o lobulillos, se denomina carcinoma invasivo o infiltrante. En un carcinoma invasivo, las células tumorales pueden crecer fuera del seno o propagarse (hacer metástasis) a otras partes del cuerpo.
Carcinoma ductal invasivo, carcinoma lobulillar invasivo o carcinoma con características ductales y lobulillares
Los dos tipos principales de carcinomas de seno son el carcinoma ductal invasivo y el carcinoma lobulillar invasivo, lo cual se determina según el aspecto que tengan al microscopio. (También existen algunos tipos especiales. Consulte a continuación). A veces, el tumor puede tener características tanto ductales como lobulillares, en cuyo caso se denomina carcinoma mixto ductal y lobulillar (o carcinoma con características ductales y lobulillares).
El carcinoma ductal invasivo también puede llamarse carcinoma mamario invasivo de ningún tipo especial, y es el tipo más común de carcinoma de seno.
Los carcinomas ductales invasivos y los carcinomas lobulillares invasivos comienzan en las células que revisten los conductos y los lobulillos del seno. En general, el carcinoma lobulillar invasivo y el ductal invasivo del seno no se tratan de forma diferente.
Carcinoma con características tubulares, mucinosas, cribiformes o micropapilares
Estos son distintos tipos de carcinoma ductal invasivo que pueden identificarse al microscopio.
- Los carcinomas tubulares, mucinosos y cribiformes son "tipos especiales" de cáncer bien diferenciado que suelen tener una mejor prognosis (pronóstico) que el tipo más común de carcinoma ductal invasivo (o "carcinoma mamario invasivo de ningún tipo especial").
- El carcinoma micropapilar es un tipo de carcinoma invasivo del seno que a menudo tiene un pronóstico peor.
En algunas situaciones, se podrían recomendar distintos tratamientos para estos tipos de cáncer de seno.
Dado que algunos tipos de cáncer de seno se componen de más de un tipo, se debe extirpar todo el tumor (mediante una tumorectomía o una mastectomía) para saber qué tipos contiene el tumor. Una biopsia con aguja no proporciona información suficiente como para guiar el tratamiento.
Invasión vascular, linfovascular o angiolinfática
Si se observan células cancerosas en pequeños vasos sanguíneos o vasos linfáticos (linfática) dentro del tumor, se le conoce como invasión vascular, angiolinfática o linfovascular.
Cuando el cáncer crece en estos vasos, existe un riesgo mayor de que se haya propagado fuera del seno. Si en su informe no se menciona este tipo de invasión, significa que no está presente. Incluso si lo estuviera, no siempre significa que el cáncer se haya propagado. Lo mejor es hablar con su médico para ver cómo este hallazgo afecta al tratamiento que recibe.
Grado del cáncer de seno
Cuando se detecta cáncer de seno, el patólogo busca ciertas características con las que se pueda evaluar la probabilidad de que el cáncer crezca y se extienda. Estas características incluyen:
- La disposición de las células entre sí
- Si las células forman túbulos (formación glandular)
- Lo que las células se parecen a las células sanas (grado nuclear)
- Cuántas células cancerosas se están dividiendo (recuento mitótico)
Estas características en conjunto determinan el grado del cáncer. Se puede expresar de distintas maneras.
Si el cáncer se describe como bien diferenciado, moderadamente diferenciado o poco diferenciado…
Con estos términos se describe cuánto se parecen las células cancerosas y su disposición a las células maduras y sanas del seno.
- Los carcinomas bien diferenciados tienen células de aspecto relativamente normal que no parecen estar creciendo rápidamente, y están ordenadas en pequeños túbulos en el cáncer ductal y en cordones en el cáncer lobulillar. Estos tipos de cáncer tienden a crecer y propagarse lentamente, y tienen una mejor prognosis (pronóstico).
- Los carcinomas moderadamente diferenciados tienen células y patrones de crecimiento algo más anómalos.
- Los carcinomas poco diferenciados carecen de características normales. Tienden a crecer y propagarse más rápido, y la prognosis suele ser peor.
Grado histológico, grado de Nottingham o grado de Elston
Esta es otra forma de expresar el aspecto normal o anómalo de las células cancerosas y sus patrones de crecimiento. A las diferentes características (formación glandular, grado nuclear y recuento mitótico) se les asignan números según su apariencia, que luego se suman para asignarles el grado.
- Si los números suman entre 3 y 5, el cáncer es de grado 1 (bien diferenciado).
- Si los números suman 6 o 7, significa que el cáncer es de grado 2 (moderadamente diferenciado).
- Si los números suman 8 o 9, significa que el cáncer es de grado 3 (poco diferenciado).
Etapa (extensión) del cáncer de seno
La etapa o estadio del cáncer de seno se basa en el tamaño del tumor, si el cáncer se ha propagado y otras características, como el grado del tumor (ver información anterior), el estado del receptor de estrógeno (ER) y del receptor de progesterona (PR), y el estado de HER2.
El sistema de estadificación estándar para el cáncer de seno se basa principalmente en tres datos clave conocidos como TNM, donde las letras representan lo siguiente:
- T representa el tumor principal (primario)
- N representa la propagación a los ganglios (nódulos) linfáticos cercanos
- M representa la metástasis (propagación a partes distantes del cuerpo)
La categoría T (T0, Tis, T1, T2, T3 o T4) se basa en el tamaño del tumor y en si ha llegado a la piel del seno o a la pared torácica debajo del seno. Una clasificación T con números elevados significa que hay un tumor más grande o una propagación más extensa a los tejidos cerca del seno. (Tis es carcinoma in situ). Dado que es necesario extirpar el tumor por completo para saber la categoría T, en los resultados de las biopsias con aguja no se muestra esta información.
La categoría N (N0, N1, N2, o N3) indica si el cáncer se ha propagado a los ganglios (nódulos) linfáticos cerca del seno y, de ser así, cuántos ganglios linfáticos están afectados. Una clasificación N con números elevados indica que más ganglios linfáticos se vieron afectados por el cáncer. Si no se extirpó ningún ganglio linfático cercano para comprobar la extensión del cáncer, el informe puede indicar la categoría N como NX, donde la letra X indica que la información no está disponible.
La categoría M (M0, M1) generalmente se basa en los resultados de los análisis y de los estudios por imágenes, y normalmente no se incluye en el informe de patología que se hace tras la cirugía del cáncer de seno. En el informe de patología, la categoría M suele omitirse o se indica como MX (una vez más, la letra X significa que la información no está disponible).
Si el cáncer se estadifica después de extirparlo mediante cirugía y lo revisa el patólogo, la letra p (de patológico) puede aparecer antes de las letras T y N; por ejemplo, pT1, pN0, etc.
Una vez que se han determinado las categorías T, N y M, el grado del tumor y el estado de ER, PR y HER2, se combina toda la información para asignar al cáncer una etapa general. Las etapas o los estadios se expresan en números romanos desde el I (la etapa menos avanzada) hasta el IV (la etapa más avanzada). El cáncer no invasivo (carcinoma in situ) se indica como etapa 0.
Puede obtener información detallada sobre la estadificación en Etapas (estadios) del cáncer de seno. Hable con su médico sobre la etapa del cáncer en la que se encuentra y lo que podría significar para usted.
Estudio de los ganglios linfáticos
Si el cáncer de seno se propaga, primero suele alcanzar los ganglios linfáticos adyacentes que se encuentran debajo del brazo (ganglios linfáticos axilares). Si alguno de los ganglios linfáticos axilares aumentó de tamaño (tanto si se detecta en un examen físico o en un estudio por imágenes, como una ecografía o un mamograma o mamografía), se le puede hacer una biopsia al mismo tiempo que al tumor mamario.
Biopsia con aguja: Una forma de obtener una muestra de células de un ganglio linfático es mediante una aguja delgada y hueca. La muestra luego se examina por si hay células cancerosas y, si se detectan, ver qué tipo de células cancerosas son.
Cirugía: En la cirugía utilizada para tratar el cáncer de seno, se pueden extirpar los ganglios linfáticos de la axila. Estos ganglios linfáticos se analizarán al microscopio para ver si contienen células cancerosas. Los resultados podrían indicarse como el número de ganglios linfáticos extirpados y cuántos de ellos tenían cáncer (por ejemplo, 2 de 15 ganglios linfáticos contenían cáncer).
La propagación a los ganglios linfáticos afecta la etapa del cáncer (ver información anterior), como también la prognosis (el pronóstico) de la persona. Su médico puede hablarle sobre lo que estos resultados podrían significar para usted.
Si el informe menciona uno o más ganglios linfáticos centinelas...
En una biopsia de los ganglios linfáticos centinelas, el cirujano encuentra y extirpa el primer ganglio linfático (o los primeros) hacia el cual drena un tumor. Este ganglio linfático, conocido como ganglio centinela, es el que tiene mayor probabilidad de contener células cancerosas si han comenzado a propagarse. Este procedimiento puede llevarse a cabo durante la operación del cáncer de seno. Es una forma de ver si el cáncer se ha propagado a los ganglios linfáticos axilares sin tener que extirpar muchos de ellos.
Una vez que se extirpa el ganglio centinela, se analiza para ver si contiene células cancerosas. Si no hay cáncer en el ganglio centinela (o en varios de ellos), es muy poco probable que el cáncer se haya extendido a otros ganglios linfáticos, por lo que no hace faltan más operaciones de los ganglios linfáticos.
Si un ganglio linfático centinela contiene cáncer, el informe indicará que había cáncer en el ganglio linfático, y también lo grande que es el depósito de células cancerosas. En algunos casos, si se detecta cáncer en un ganglio centinela, es probable que también necesite más tratamiento, como una cirugía para extirpar más ganglios linfáticos axilares o radioterapia dirigida a la zona de la axila. Debe conversar sobre ello con su médico.
Si en el informe se menciona células tumorales aisladas en un ganglio linfático...
Esto significa que solo hay algunas células cancerosas en el ganglio linfático, que se observan bien con un examen microscópico rutinario o con pruebas especiales. Las células tumorales aisladas no afectan la estadificación ni cambian el tratamiento.
Si en el informe se indica pN0(i+) o pN0(mol+)…
pN0(i+) significa que se encontraron células tumorales aisladas en un ganglio linfático al hacer tinciones de rutina o especiales.
pN0(mol+) significa que las células tumorales aisladas solo se pudieron detectar en un ganglio linfático mediante pruebas moleculares muy sensibles.
Si en el informe se menciona micrometástasis en un ganglio linfático...
Esto significa que hay más células cancerosas en el ganglio linfático que en el caso de células tumorales aisladas, pero estos grupos siguen siendo más pequeños que los depósitos de cáncer habituales.
Si hay micrometástasis, la categoría N se describe como pN1mi. Esto puede afectar la etapa del cáncer, por lo que podrían cambiar los tratamientos que necesita. Hable con su médico sobre lo que estos resultados podrían significar en su caso.
Estado de los receptores de estrógeno (ER) y de progesterona (PR)
Los receptores son proteínas en las células que se pueden unir o fijar a ciertas sustancias en la sangre, como las hormonas. Las células sanas y algunas células cancerosas del seno tienen receptores que se fijan a las hormonas estrógeno y progesterona. Estas hormonas suelen estimular la multiplicación de las células del cáncer de seno.
Un paso importante en la evaluación del cáncer de seno es analizar las células cancerosas extirpadas durante la biopsia (o cirugía) para ver si tienen receptores de estrógeno y de progesterona. Las células cancerosas pueden no tener ninguno de ellos, o tener uno o ambos de estos receptores. El cáncer de seno que tiene receptores de estrógeno se denomina cáncer ER positivo (o ER+), mientras que el cáncer con receptores de progesterona se denomina cáncer PR positivo (o PR+). El cáncer con receptor hormonal positivo suele tener una mejor prognosis (pronóstico) y mucha más probabilidad de responder a la terapia hormonal que el cáncer sin estos receptores.
Todo cáncer de seno y el carcinoma ductal in situ (DCIS), pero no el carcinoma lobulillar in situ (LCIS), deben analizarse para detectar estos receptores hormonales.
Los resultados del estado de ER y PR se informan por separado y pueden indicarse de diferentes maneras:
- Negativo, positivo débil o positivo
- Porcentaje positivo
- Porcentaje positivo y, si la tinción es débil, moderada o fuerte
Lo mejor es que hable con su médico sobre cómo los resultados podrían afectar las opciones de tratamiento que recibe.
Estado de HER2/neu o HER2
Algunos tipos de cáncer de seno contienen mucha proteína llamada HER2/neu (que suele abreviarse HER2), la cual estimula el crecimiento del cáncer. El gen HER2 ordena a las células que produzcan esta proteína. Los tumores con niveles más altos de HER2 se denominan HER2 positivos.
En los tipos de cáncer de seno HER2 positivo, las células cancerosas tienen demasiadas copias del gen HER2, lo que resulta en más cantidad de la proteína HER2 de lo normal. Estos tipos de cáncer tienden a multiplicarse y propagarse más rápido que otros tipos de cáncer de seno, aunque también son más propensos a responder a los medicamentos que atacan la proteína HER2.
La muestra de la biopsia o de la cirugía generalmente se analiza para detectar la HER2 de una de dos maneras.
- Inmunohistoquímica (IHC): En esta prueba, se aplican a la muestra anticuerpos especiales que se adhieren a la proteína HER2, lo que causa que las células cambien de color si tienen niveles más altos de la proteína HER2. Este cambio de color se puede ver al microscopio. Los resultados de la prueba se indican como 0, 1+, 2+ o 3+.
- Hibridación fluorescente in situ (FISH): En esta prueba se usan partes fluorescentes de ADN que se fijan específicamente a copias del gen HER2 en las células, que luego se pueden contar con un microscopio especial.
Aunque se cree que la prueba FISH es más precisa que la IHC, es más costosa y los resultados se demoran más. A menudo se hace la prueba IHC primero:
Si el resultado de la IHC es 0, el cáncer se considera HER2-negativo. Este cáncer no responde a tratamiento con medicamentos que se dirigen a la proteína HER2.
- Si el resultado de la IHC es 1+, el cáncer también se considera HER2 negativo. Aunque este cáncer generalmente no responde al tratamiento con medicamentos dirigidos a la HER2, una nueva investigación muestra que ciertos medicamentos para la HER2 podrían ser útiles en algunos casos (ver información siguiente).
- Si el resultado de la IHC es 2+, el estado de HER2 del tumor no está claro, y se le llama “ambiguo”. Esto significa que hace falta ver el estado de HER2 con hibridación fluorescente in situ (FISH, por sus siglas en inglés) para clarificar el resultado.
- Si el resultado de la prueba es 3+, el cáncer es HER2 positivo, por lo que el tratamiento con medicamentos que atacan la HER2 podría ser útil.
Algunos tipos de cáncer de seno que indican 1+ o 2+ en el resultado de la prueba IHC y un resultado negativo en la prueba FISH podrían llamarse cáncer con HER2 bajo. El tratamiento de este tipo de cáncer de seno sigue en estudio, pero parece beneficiarse de ciertos medicamentos dirigidos a la HER2.
Una prueba más reciente, conocida como hibridización cromogénica in situ (CISH), funciona de manera parecida a FISH al usar sondas pequeñas de ADN para contar el número de genes HER2 en las células cancerosas del seno. En esta prueba se detectan cambios de color (no fluorescencia) y no requiere de un microscopio especial, por lo que podría ser menos costosa que la prueba FISH. En este momento, no se usa tanto como la IHC y la FISH.
Lo mejor es que hable con su médico sobre cómo los resultados pueden afectar el tratamiento que recibe.
También podrían incluirse en el informe hallazgos o resultados benignos (no cancerosos)
- Hiperplasia ductal usual
- Adenosis
- Adenosis esclerosante
- Cicatriz radial
- Lesión esclerosante compleja
- Papilomatosis
- Papiloma
- Metaplasia apocrina
- Quistes
- Cambio de células columnares o cilíndricas
- Esferulosis colágena o colagenosa
- Ectasia ductal
- Cambios fibroquísticos
- Atipia epitelial plana
- Alteración columnar con prolongaciones y secreciones apicales prominentes (CAPPS, por sus siglas en inglés)
Todos estos son cambios no cancerosos (benignos) que el patólogo podría haber observado. No son importantes cuando se observan en el resultado de una biopsia donde también se observa cáncer de seno invasivo.
Cambios atípicos o precancerosos que también podrían incluirse en el informe
- Hiperplasia ductal atípica (ADH, por sus siglas en inglés)
- Hiperplasia lobulillar atípica (ALH, por sus siglas en inglés)
- Carcinoma ductal in situ (DCIS)
- Carcinoma intraductal
- Carcinoma lobulillar in situ (LCIS, por sus siglas en inglés)
- Carcinoma lobulillar in situ
Se trata de tipos de cambios atípicos o precancerosos que a veces se pueden observar en la biopsia del seno. Si se detectan en una biopsia con aguja en la que también se observa cáncer invasivo, normalmente no son importantes.
Sin embargo, quizá haya que extirparlos del todo como parte del tratamiento. Si se ven en una biopsia por escisión en un margen o cerca de él (ver a continuación información sobre los márgenes), es posible que haya que extirpar más tejido mamario o del seno (incluso si se sacó todo el cáncer invasivo).
Para saber más sobre estas afecciones, consulte las páginas Su informe de patología del seno: Carcinoma ductal in situ (DCIS), Su informe de patología del seno: Carcinoma lobulillar in situ (LCIS) o Su informe de patología del seno: Hiperplasia atípica
Microcalcificaciones o calcificaciones
Las microcalcificaciones o calcificaciones son pequeños depósitos de calcio que se pueden encontrar tanto en lesiones cancerosas como no cancerosas del seno. Se pueden observar en los mamogramas (las mamografías) y con el microscopio.
Dado que ciertas calcificaciones pueden encontrarse en zonas que contienen cáncer, si se detectan en un mamograma es posible que se realice una biopsia de esa parte. Después de la biopsia, el patólogo examina el tejido extirpado para asegurarse de que contenga calcificaciones. Si las calcificaciones están presentes, el médico sabe que en la biopsia se tomaron muestras de la zona correcta (la parte anómala del mamograma).
Márgenes o tinta
Cuando se extirpa un tumor entero (y una porción del tejido sano que rodea al seno), los bordes externos (o márgenes) de la muestra se cubren con tinta, a veces incluso con diferentes colores de tinta en distintos lados de la muestra. Esto sirve para que el patólogo sepa el borde del tumor que está observando.
El patólogo examina los portaobjetos o láminas del tumor para ver lo cerca que se encuentran las células cancerosas de la tinta (los bordes o márgenes de la muestra o del espécimen). Si las células cancerosas tocan la tinta (lo que se llama márgenes positivos), puede indicar que ha quedado algo de cáncer y que podrían necesitarse más operaciones u otros tratamientos. Sin embargo, a veces el cirujano ya ha extirpado más tejido (en la cirugía) para asegurarse de que esto no sea necesario.
A veces se extirpa todo el cáncer invasivo, pero puede haber una afección precancerosa u otra afección grave en el margen o cerca, como un carcinoma ductal in situ (DCIS).
Si en el informe de patología se indican márgenes positivos, su médico hablará con usted sobre qué tratamiento es mejor.
Otros análisis que se podrían realizar en las muestras de biopsia del seno (o de ganglios linfáticos)
E-cadherina
La E-cadherina es una prueba que podría usarse para determinar si el tumor es ductal o lobulillar. (Las células de los carcinomas lobulillares invasivos a menudo resultan negativas para la E-cadherina). Si en el informe no se menciona la E-cadherina, significa que no hizo falta esta prueba para comprobar el tipo de cáncer que tiene.
D2-40 (podoplanina) o CD34
D2-40 y CD34 son pruebas especiales que son útiles para identificar los distintos tipos de invasión vascular en un tumor (ver información anterior). Estas pruebas no siempre son necesarias.
Ki-67
El Ki-67 es una manera de evaluar la rapidez con la que se multiplican y dividen las células cancerosas. Los valores de Ki-67 más altos (normalmente, más del 30 %) significan que se están dividiendo muchas células, por lo que es probable que el cáncer crezca y se extienda más rápido.
Citoqueratina de alto peso molecular (HMWCK), CK903, CK5/6, p63, actina específica de músculo, cadena pesada de miosina del músculo liso, calponina o queratina
Estas son pruebas especiales que podrían servir para diagnosticar el cáncer de seno invasivo o para identificar el cáncer en los ganglios linfáticos. No hay que hacer estas pruebas en todas las biopsias. Tanto si en el informe se mencionan estas pruebas como si no, esto no incide en la precisión de su diagnóstico.
¿Qué pasa si mi médico solicita que se realice una prueba molecular especial en mi muestra de biopsia?
Las pruebas moleculares (también conocidas como perfil de expresión genética o pruebas genómicas) son pruebas especiales en las que se analiza la actividad de muchos genes diferentes a la vez. Algunos ejemplos de estas pruebas incluyen:
- Oncotype DX
- MammaPrint
- Prosigna
- Índice de cáncer de seno (BCI)
Estas pruebas se pueden realizar en algunas situaciones para ayudar a predecir la prognosis (el pronóstico) de las personas con cáncer de seno o para determinar la probabilidad de que ciertos tratamientos sean útiles, pero no hacen falta con todas las personas.
Si se realiza una de estas pruebas en su muestra de biopsia, pídale al médico que le explique qué significan los resultados. Los resultados no afectarán su diagnóstico, pero pueden afectar sus opciones de tratamiento.
- Escrito por

Equipo de contenido médico y editorial de la American Cancer Society
Nuestro equipo está compuesto de médicos y personal de enfermería con certificación en oncología y amplio conocimiento sobre los cuidados del cáncer, así como editores y traductores con amplia experiencia en contenido médico.
Actualización más reciente: julio 7, 2023
El contenido médico e informativo aquí disponible es propiedad intelectual de la American Cancer Society protegido bajo la normativa Copyright sobre los derechos de autor. Para solicitudes de reimpresión, consulte nuestra Política de Uso del Contenido.
Nuestra labor es posible gracias a generosos donantes como usted.
Done ahora para que podamos continuar brindando acceso a información crítica sobre el cáncer, recursos y apoyo y así mejorar las vidas de las personas con cáncer y sus familias.



